Что такое хронический рецидивирующий панкреатит?
Рецидивирующий панкреатит – это патологическое состояние, для которого характерны изменения структуры ткани поджелудочной железы, в результате чего нарушаются секреторные функции органа.
Причины
Хронический рецидивирующий панкреатит многие медики называют болезнью цивилизации. За последние 10 лет количество пациентов, страдающих заболеванием, увеличилось вдвое. Всему виной социальный фактор – злоупотребление алкоголем и прием в пищу низкокачественных продуктов. Это приводит к систематическому отравлению организма и избыточной активации железы. Орган при этом начинает вырабатывать чрезмерное количество секрета, который накапливается в самой поджелудочной и постепенно разрушает ее.
Также патология часто наблюдается при желчнокаменной болезни, для которой характерно образование конкрементов в желчном пузыре или желчевыводящих протоках.
Существуют и некоторые дополнительные причины, способствующие развитию патологии:
- вирусные заболевания;
- хронические болезни двенадцатиперстной кишки;
- употребление токсичных препаратов;
- стрессовые ситуации;
- травмы полости живота;
- наследственный фактор.
По данным ВОЗ в 75% повышается риск проявления патологии у курящих людей. Курение вызывает спазм сосудов, что становится причиной ишемии паренхиматозных органов. Как следствие, происходит замещение паренхимы соединительной тканью, что становится причиной функциональных нарушений.
Симптомы и протекание болезни
Признаки заболевания возникают постепенно и доставляют человеку беспокойство только в периоды обострений.
Для хронического панкреатита характерны следующие проявления:
- дискомфорт в животе;
- боль под ребром с левой стороны;
- повышенное слюноотделение;
- ухудшение аппетита, позывы к рвоте;
- тошнота;
- систематическая потеря веса.

Для хронического панкреатита характерна систематическая потеря веса.
Нарушения работы поджелудочной железы приводят к тому, что ферменты полностью не расщепляют пищу и она не может полноценно всасываться в кишечнике и выходит из организма в полупереваренном виде. У пациентов наблюдаются признаки нарушения процесса пищеварения. Частота стула может достигать 5-6 раз в сутки.
В период ремиссии неприятные ощущения больной чувствует после каждого приема тяжелой пищи или алкоголя. Боль может носить опоясывающий характер и отдавать в спину или иррадиировать в грудную клетку. В последнем случае состояние будет напоминать приступ стенокардии.
Периоды обострений характеризуются сильными болями, которые практически не снимаются анальгетиками. Если к патологии присоединяются другие хронические патологии, то симптомы могут стать настолько сильными, что требуется применение наркотических препаратов, однако доктора не рекомендуют использовать морфий. Приступ может длиться от нескольких часов до 2-3 дней. Кроме мучительных спазмов, возможна диарея, потеря аппетита, рвота, не приносящая пациенту облегчения.
Методы диагностирования
Диагностика рецидивирующей формы панкреатита чаще всего не вызывает затруднений у специалистов. Помимо визуального осмотра и пальпации живота, для выявления болезни и правильной постановки диагноза рекомендуются следующие процедуры:
- фиброгастроскопия – позволяет оценить состояние двенадцатиперстной кишки и желудка, поскольку эти органы также вовлечены в патологический процесс;
- КТ – помогает выявить наличие изменений в паренхиме, интенсивность развития заболевания и объем поражения органа;
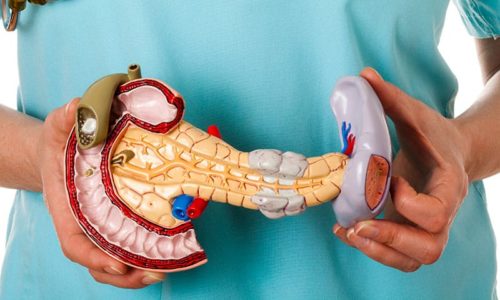
- УЗИ – позволяет определить размер поджелудочного органа и его структуру (при панкреатите железа увеличена, ее структура, за счет множественных кальцинатов, неоднородна);
- МРТ – дает возможно оценить состояние панкреатических протоков.
УЗИ – позволяет определить размер поджелудочного органа и его структуру.
Наиболее показательным считается анализ мочи на диастазу. Результат исследования – уровень ферментов железы, обеспечивающих расщепление углеводов. Чем выше этот показатель, тем сильнее воспаление. У здорового человека результат не должен превышать 64 ед., при развитии панкреатита эти цифры увеличиваются в сотни раз. К дополнительным процедурам относится биохимический анализ крови и исследование кала на предмет того, достаточно ли в кишечнике ферментов для нормального переваривания пищи.
При обострении хронического панкреатита некоторые пациенты испытывают симптомы, аналогичные с инфарктом миокарда. Чтобы исключить это заболевание и поставить точный диагноз, рекомендуется сделать электрокардиограмму сердца.
Лечение
Лечение хронического рецидивирующего воспаления поджелудочного органа требует индивидуального подхода, поскольку следует учитывать возрастные, половые и физиологические особенности пациента. Терапия заключается в проведении медикаментозного лечения, цель которого – восстановление состояния больного органа. В качестве дополнительных методов допускается применение народных средств, способствующих нормализации работы поджелудочной и профилактики рецидивов.
Заместительная терапия
Прежде чем начинать терапевтические действия, поджелудочной железе необходимо обеспечить полный покой. Это позволит снизить процесс выработки секрета. С этой целью назначают ферментативные препараты – Мезим, Креон, Панкреатин.

Мезим ферментативный препарат снижает процесс выработки секрета.
Совместно с этим используют секретолитики (Омепразол, Омез) – средства, которые не только уменьшат выработку секрета, но и понизят кислотность желудочного сока. Такая комбинация необходима, т. к. ферментативные препараты “не работают” в кислой среде.
Для снятия боли показаны спазмолитики. Их действие основано на том, что они расслабляют стенки панкреатических протоков и неприятные ощущения постепенно проходят. Облегчить пищеварение, избавить организм от процессов брожения и гниения поможет щелочная минеральная вода, например Боржоми или Ессентуки.
Диета
Отсутствие специальной диеты может повлиять на эффективность лечения. При интенсивных болях пациентам с панкреатитом следует воздержаться от принятия пищи. До облегчения состояния показано только щелочное питье. После купирования приступа назначается диета со столом №5.
Больному разрешены:
- крупяные и овощные супы (при отсутствии содержания в них капусты);
- белковые омлеты;
- разваренные каши;
- нежирное мясо;
- компоты из сухофруктов.

Маринады, копчености, жареные и жирные блюда следует исключить из меню.
Алкогольные и газированные напитки, маринады, копчености, жареные и жирные блюда следует исключить из меню.
Профилактика
Чтобы предотвратить частые рецидивы, необходимо строго соблюдать профилактические меры, заключающиеся в следующих аспектах:
- полный отказ от курения и употребления алкогольной продукции;
- регулярный медосмотр и соблюдение всех рекомендаций лечащего врача;
- своевременное лечение других хронических заболеваний;
- строгое соблюдение диеты.
Возможные осложнения и последствия
Отсутствие адекватного лечения и несоблюдение профилактических мер может привести к развитию следующих патологий:
- Механическая желтуха – проявляется вследствие того, что увеличенная поджелудочная сдавливает желчные протоки. Это приводит к тому, что желчь не поступает в просвет кишечника, некоторое время скапливается, а затем всасывается в кровь.
- Дисфункция работы поджелудочного органа приводит к изменению углеводного обмена, что чревато развитием сахарного диабета.
- Из-за деформации органов и образования внутренних язв возможны внутренние кровотечения.
[morkovin_vg video=”kJ8TGKp-wb0;5eFcGVwLo58;2O6yIrs3ZBA”]
Наиболее опасное осложнение – некроз поджелудочной железы. Патология возникает по причине гнойно-септических осложнений и в 70% случаев имеет летальный исход.